芦屋市で高血圧の診断・治療|生活習慣病の管理・オンライン診療
高血圧は言うまでもなく「血圧が高い状態」ですが、何が問題なのでしょうか?
最も身近な生活習慣病でありながら「サイレントキラー」とも称される高血圧について、「なぜ治療が必要なのか」を軸にわかりやすく説明します。
高血圧とは|芦屋市での診断と治療ガイド

高血圧の診断基準|家庭血圧と診療血圧の違い
家庭血圧
診察室血圧
高血圧の原因と生活習慣の影響
避けられない要因
生活習慣の影響
特定の疾患
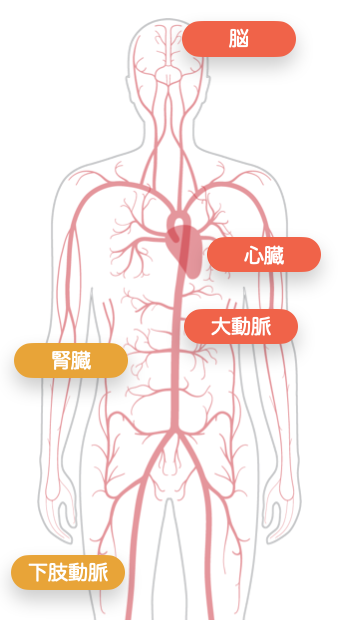
高血圧の合併症|脳卒中・心筋梗塞のリスクを防ぐには